 SZ nr 65–68/2000
SZ nr 65–68/2000z 17 sierpnia 2000 r.
Wraca RUM
Andrzej Strug
W wywiadzie dla "Rzeczpospolitej" (z 24 lipca br.) wiceminister zdrowia Elżbieta Hibner poinformowała, że pod koniec sierpnia podpisane zostaną rozporządzenia wprowadzające RUM. Koncepcję resortowego projektu rejestracji usług medycznych przedstawia główny projektant systemu, wicedyrektor Centrum Organizacji i Ekonomiki Ochrony Zdrowia Andrzej Strug.
Koncepcja wdrożenia i eksploatacji systemu Rejestru Usług Medycznych (RUM), powstała w 1995 roku, dostosowana była do ówczesnego, budżetowego sposobu finansowania ochrony zdrowia. Corocznie przeznaczano środki z rezerwy celowej na kolejny etap wdrożenia systemu. Do końca 1998 r. wojewodowie, zobowiązani do utworzenia rejestrów, otrzymali na ten cel 205 mln zł.
Ryc. 1 – Tradycyjna koncepcja RUM
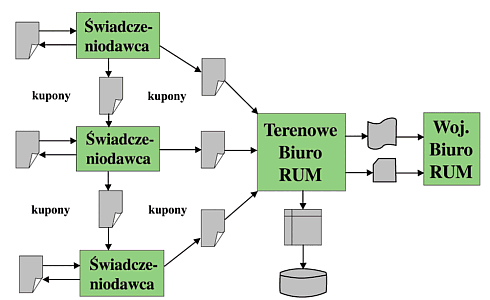
Wdrażanie systemu załamało się z kilku powodów:
* Przede wszystkim istniał głęboki opór pracowników medycznych przed systemem monitorującym ich działania. W proteście przeciw RUM lekarze posługiwali się często uzasadnionymi argumentami prawnymi, jednak zasadnicze znaczenie miało przekonanie, że nakłada się na nich dodatkowe obowiązki sprawozdawcze, ujawniające szczegóły faktycznie wykonywanej pracy, ale nie wpływające na warunki świadczenia pracy.
* Nie było właściwego przygotowania prawnego podstaw funkcjonowania systemu. Pierwszych wdrożeń dokonywano na podstawie rozporządzenia dotyczącego tylko kuponów RUM jako recept. Zapisy w ustawie o zakładach opieki zdrowotnej uprawomocniły wprawdzie podstawowe idee systemu, jednak nie wydano dwóch podstawowych rozporządzeń, które miały szczegółowo opisywać zasady działania użytkowników w systemie RUM.
* Organizatorom wdrożenia RUM zabrakło także konsekwencji we wprowadzaniu innych zmian w obszarze zarządzania ochroną zdrowia, które powinny były zaistnieć równocześnie z rejestracją usług medycznych. Chodzi tu głównie o uzależnienie poziomu finansowania placówek ochrony zdrowia od wykonanych zadań, a także o wprowadzenie wzajemnego rozliczania się dysponentów środków (wojewodów) w oparciu o dane o usługach wykonanych na rzecz mieszkańców obcych województw. Bez tego rejestr stawał się tylko narzędziem formalnej kontroli, nie tworzył perspektywy zmiany przychodów w ślad za informacjami otrzymywanymi z rejestru. Charakterystyczne było to, że system wdrożono w pełni tylko w tych województwach, w których wojewodowie podjęli własne inicjatywy zmierzające do uzależnienia finansowania placówek od danych pochodzących z RUM.
* Stale powtarzającym się problemem był sposób przekazywania wojewodom pieniędzy z rezerwy celowej pod koniec roku budżetowego. Wywoływało to ciągłe spekulacje na temat, czy system będzie nadal istniał i się rozwijał oraz zaburzało prace w województwach, które konsekwentnie prowadziły prace wdrożeniowe.
* Błędem była podjęta przez Ministerstwo Zdrowia w 1996 r. próba narzucenia jednego rodzaju oprogramowania dla wszystkich biur RUM. Przede wszystkim wybrana firma nie dysponowała gotowym oprogramowaniem, rozpoczęła dopiero jego przygotowanie. Kolejne terminy zakończenia prac były przesuwane z miesiąca na miesiąc. Dla wojewodów, którzy rozpoczęli działania zmierzające do uruchomienia systemu RUM, był to problem, ponieważ musieli czekać z wdrożeniem RUM na udostępnienie zalecanego przez ministerstwo oprogramowania. Dla tych natomiast, którzy nie byli zainteresowani szybkim wdrożeniem RUM, był to pretekst, żeby nie prowadzić żadnych prac przygotowawczych.
Tymczasem, zadaniem Ministerstwa Zdrowia, powinno być dokładne opisanie standardów, jakie powinny spełniać dane w systemie RUM, realizację oprogramowania resort powinien zaś pozostawić firmom konkurującym na rynku.
* Nie było jasnej koncepcji wykorzystania Rejestru Usług Medycznych w nowych warunkach ubezpieczeń zdrowotnych. Nie wszystkie rozwiązania organizacyjno-techniczne, sprawdzające się we wcześniejszym systemie zarządzania ochroną zdrowia, mogły być przeniesione wprost do systemu ubezpieczeniowego. Spowodowało to wyhamowanie działań wojewodów związane ze zbliżającym się terminem wprowadzenia reformy ochrony zdrowia i administracji publicznej.
Ryc. 2 – Mierniki działania systemu

Nowelizacja ustawy o zakładach opieki zdrowotnej zobowiązywała wprawdzie kasy chorych do przejęcia zadań rejestru usług medycznych, nie przedstawiała jednak szczegółów tego procesu ani nie zawierała delegacji do ich opracowania. System RUM nie mógł więc przetrwać, a tym bardziej rozwijać się bez uwzględnienia nowych realiów funkcjonowania opieki zdrowotnej. Konieczne było opracowanie nowej koncepcji.
Wymiana informacji w obszarze ochrony zdrowia
Istnieją dwa główne cele, dla których konieczne jest stworzenie jednolitych, powszechnie obowiązujących zasad zbierania informacji o zdarzeniach w obszarze ochrony zdrowia:
- operacyjny – do rozliczania i kontrolowania wykonania zadań między płatnikami a świadczeniodawcami,
- strategiczny – do planowania celów i zadań związanych z polityką zdrowotną.
Do chwili wdrożenia reformy pierwszy cel w ogóle nie był realizowany (poza kilkoma województwami, które wdrożyły RUM), natomiast drugi osiągano dzięki danym zbieranym poprzez statystykę publiczną. Niestety, badania statystyczne nie są w stanie zapewnić pełnego zestawu wiarygodnych, szczegółowych danych, jeśli ich gromadzenie nie ma być nadmiernym obciążeniem dla świadczeniodawców. Dlatego należy doprowadzić do sytuacji, gdy oba te cele będą mogły być realizowane równocześnie, za pomocą tego samego narzędzia. Takim narzędziem powinien być nieco zmodyfikowany, dostosowany do dzisiejszych warunków system rejestracji usług medycznych.
Usługi te, będące pojedynczymi zdarzeniami w kontaktach pacjenta ze świadczeniodawcą, są podstawowym miernikiem aktywności obu stron na rynku ochrony zdrowia. Ich charakterystyka (w kategoriach informacyjnych) składa się z kilkunastu danych, których analiza pozwala na realizację zadań kontrolnych, statystyczno-epidemiologicznych, a czasem także finansowo-rozliczeniowych. Dane te są głównym miernikiem efektu osiąganego przez kasy chorych, zależnego od ustalonej w kontrakcie metody finansowania świadczeń (tzw. kontraktowanego produktu).
W systemie wymiany danych rejestrowych kasy chorych będą odgrywały główną rolę, gdyż ze względu na stałą kontrolę umów ze świadczeniodawcami są w stanie weryfikować rzetelność dostarczanych im informacji. Jednak ich obowiązkiem będzie także przekazywanie odpowiednich zestawów danych otrzymanych od świadczeniodawców do:
- wojewódzkich biur analitycznych RUM działających na rzecz wojewodów,
- centralnego biura analiz RUM działającego na rzecz instytucji centralnych.
Prezentowana tu koncepcja wymaga innych niż dotąd rozwiązań techniczno-organizacyjnych systemu rejestracji usług medycznych. Przede wszystkim następuje rozdzielenie dwóch głównych zadań:
- wydawania dokumentu wspomagającego rejestrację (książeczka usług medycznych, karta elektroniczna),
- rejestrowania danych o wykonanej usłudze medycznej (łącznie z elektronizacją, czyli przeniesieniem danych na nośnik elektroniczny).
Pierwsze zadanie staje się obowiązkiem kas chorych, gdyż to one powinny utrzymywać pełną bazę ubezpieczonych, a więc wydać karty ubezpieczenia właściwym osobom. Drugie zadanie spada natomiast na świadczeniodawców. To oni decydują też o sposobie jego realizacji. Może to prowadzić do samodzielnej komputeryzacji zakładu czy gabinetu lub wspólnego z innymi podmiotami utrzymywania biura rejestrowego.
W nowej koncepcji systemu określa się wyraźnie poziomy szczegółowości danych przetwarzanych przez uprawnione do tego podmioty. I tak:
* świadczeniodawcy gromadzą pełne dane o wykonanych przez siebie usługach w odniesieniu do pacjentów dowolnych kas chorych;
* kasy chorych otrzymują od świadczeniodawców pełne dane o usługach udzielonych osobom ubezpieczonym w tych kasach oraz ubezpieczonym w innych kasach, jeśli w ich imieniu prowadzą rozliczenia finansowe ze świadczeniodawcami (także aptekami);
* wojewódzkie biura analiz otrzymują z każdej kasy chorych dane dotyczące osób zamieszkałych na obszarze województwa oraz świadczeniodawców prowadzących działalność na danym obszarze, przy czym przed przekazaniem danych identyfikatory pacjentów i świadczeniodawców zastępuje się kodami potrzebnymi do analiz demograficznych (płeć, wiek, gmina zamieszkania lub działania);
* centralne biuro analiz otrzymuje dane z wszystkich kas chorych, przy czym identyfikatory pacjentów i świadczeniodawców zastępowane są kodami potrzebnymi do analiz demograficznych (j.w.);
* samorządy różnych szczebli otrzymują dane dotyczące podległych im jednostek z wojewódzkich biur analitycznych lub korzystają z opracowań wykonanych i publikowanych przez te biura.
Ryc. 3 – Nowa koncepcja RUM
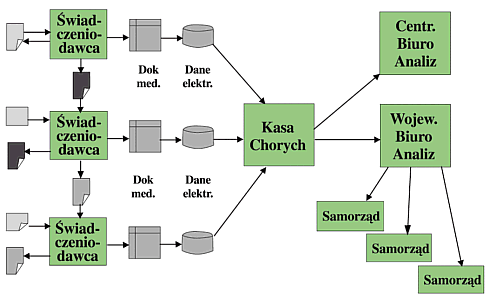
Obecne postrzeganie idei rejestracji usług medycznych różni się od poprzedniego także odejściem od uznania pierwszoplanowej roli książeczki usług medycznych. Rejestr usług medycznych nie jest nierozerwalnie związany z kuponami, nie opiera się też tylko na tym, co uda się na nich zarejestrować.
Rejestr byłby natomiast sformalizowaną częścią dokumentacji medycznej, która niezależnie od istnienia w systemie kuponów, powinna być tworzona przez świadczeniodawców i przekazywana płatnikowi. Kupony czy karty elektroniczne pozwalają wszak uzyskać bardziej wiarygodne dane dzięki automatycznie odczytywanym identyfikatorom (np. w postaci kodu kreskowego) i funkcji autoryzacji transakcji, ograniczającej możliwość symulacji pobytu pacjenta u świadczeniodawcy.
Rozwiązania prawne
Zapisanie przedstawionej powyżej koncepcji w postaci aktów prawnych nie jest sprawą łatwą. Delegacje ustawowe pozwalające regulować powyższą materię znajdują się w co najmniej dwóch ustawach (o zakładach opieki zdrowotnej i o powszechnym ubezpieczeniu zdrowotnym) i dotyczą obszarów cząstkowych, bez uwzględniania ich relacji z innymi. A takie powiązania są niezbędne.
Jesienią 1999 r. Minister Zdrowia powołał zespół, w którego skład weszli przedstawiciele Ministra Zdrowia, Urzędu Nadzoru Ubezpieczeń Zdrowotnych i Krajowego Związku Kas Chorych. Jego zadaniem było przygotowanie spójnych wersji wszystkich rozporządzeń dotyczących systemów informacyjnych i rozliczania usług medycznych. Zespół przeanalizował następujące rozporządzenia:
- w sprawie danych gromadzonych przez świadczeniodawców i w systemach informatycznych kas chorych (na podstawie art. 167 ust. 8 pkt 4 ustawy o PUZ) – 15 stycznia 1999 r.,
- w sprawie karty ubezpieczenia zdrowotnego (na podstawie art. 18 ust. 7 ustawy o PUZ) – wydane 18 marca 1999 r.,
- w sprawie recept lekarskich (na podstawie art. 45 ustawy o PUZ) – nowelizacja w konsultacjach międzyresortowych,
- w sprawie zestawienia zbiorczego leków refundowanych (na podstawie art. 59a ust. 8 ustawy o PUZ) – nowelizacja w konsultacjach międzyresortowych,
- w sprawie przekazywania przez apteki danych o obrocie lekami (na podstawie art. 59 ust. 3 ustawy o PUZ) – w konsultacjach międzyresortowych,
- w sprawie rejestru usług medycznych (na podstawie art. 32e ust. 9 ustawy o ZOZ) – w konsultacjach międzyresortowych,
- w sprawie zasad udostępniania danych i informacji gromadzonych w rejestrach usług medycznych (na podstawie art. 32f ust. 2 ustawy o ZOZ) – w konsultacjach międzyresortowych,
- w sprawie dokumentacji medycznej (na podstawie art. 18 ust. 6 ustawy o ZOZ) – w przygotowaniu (lipiec 2000),
- w sprawie rejestru zakładów opieki zdrowotnej (na podstawie art. 17 ustawy o ZOZ) – po konsultacjach międzyresortowych,
- w sprawie systemu resortowych kodów identyfikacyjnych (na podstawie art. 13 ust.5 ustawy o ZOZ) – wydane 27 marca 2000 r.
Ryc. 4 – System zbierania informacji – rozporządzenia

Prace nad nowym RUM trwają. Mają doprowadzić do uproszczenia systemu prawnego w obszarze gromadzenia i wymiany danych medycznych, umożliwiają równocześnie objęcie całego zakresu potrzeb w tej materii i wykorzystywanie zdobywanych w ten sposób informacji nie tylko do rozliczeń finansowych, ale także do innych celów, związanych zwłaszcza z prowadzeniem polityki zdrowotnej.
Andrzej Strug, główny projektant w Centrum Organizacji i Ekonomiki Ochrony Zdrowia